大腸がんの症状|医学博士が解説する警告サインと早期発見【2026年版】
早期発見により5年生存率95%以上、進行期では約20%まで低下
大腸がんは、日本人が最もかかりやすいがんの一つです。2026年現在、年間約15万人が新たに診断され、罹患数では全がん中第1位を占めています。しかし、早期に発見できれば5年生存率は95%以上と、治癒が十分に期待できる疾患でもあります。
本記事では、医学博士・外科医として30年以上の臨床経験を持つ私が、大腸がんの初期症状から進行症状まで、見逃してはいけない警告サインを徹底的に解説します。「血便」「便通異常」「腹痛」などの症状がある方、大腸内視鏡検査(大腸カメラ)を受けるべきか迷っている方、ご家族に大腸がんの方がいて不安を感じている方まで、幅広く役立つ最新情報をお届けします。
⚠️ こんな症状がある方は要注意
- 血便や便に血が混じる(鮮血または暗赤色)
- 便が細くなった、残便感が続く
- 便秘と下痢を繰り返す
- 原因不明の腹痛や腹部膨満感
- 体重が減少している(食欲はあるのに)
- 慢性的な貧血や倦怠感
これらの症状が2週間以上続く場合は、早めに消化器内科・消化器外科を受診してください。
目次
- 大腸がんとは|基礎知識と統計データ
- 大腸がんの初期症状|早期発見の鍵となる警告サイン
- 進行した大腸がんの症状と併発症
- 大腸がんの原因とリスク因子
- 大腸がんの検査方法と診断プロセス
- 大腸がんのステージ分類と予後
- 大腸がんの治療法|最新の標準治療
- 大腸がんの予防と早期発見のための対策
- よくある質問(FAQ)
- まとめ|早期発見が命を救う
1. 大腸がんとは|基礎知識と統計データ
1-1. 大腸がんの定義と発生部位
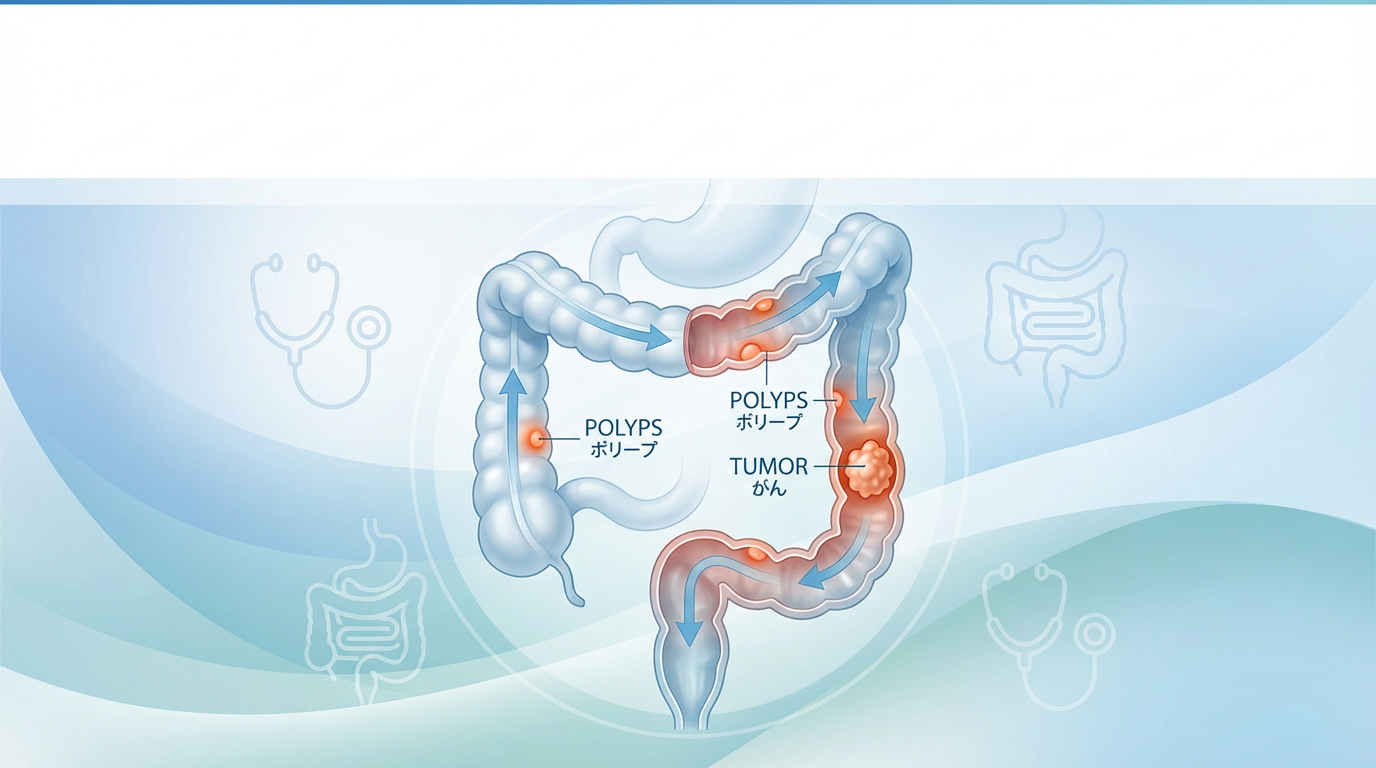
大腸がんは、大腸(結腸と直腸)の粘膜から発生する悪性腫瘍です。大腸は約1.5~2メートルの長さがあり、以下の部位に分けられます:
- 盲腸:小腸との接続部
- 上行結腸:右側を上に向かう部分
- 横行結腸:腹部を横断する部分
- 下行結腸:左側を下に向かう部分
- S状結腸:S字型に曲がった部分
- 直腸:肛門につながる最終部分
大腸がんの約70%は直腸とS状結腸に発生します。これは便が長時間滞留しやすく、発がん物質との接触時間が長いためと考えられています。
💡 大腸がんと結腸がん・直腸がんの違い医学的には、発生部位によって以下のように呼び分けます:
- 結腸がん:盲腸からS状結腸までに発生
- 直腸がん:直腸に発生
- 大腸がん:結腸がんと直腸がんの総称
治療方針や手術方法が異なるため、正確な診断が重要です。
1-2. 大腸がんの統計データ(2026年最新)
| 項目 | データ | 備考 |
|---|---|---|
| 年間罹患者数 | 約15万人 | 全がん中第1位(男性2位、女性1位) |
| 年間死亡者数 | 約5万人 | がん死因の第2位 |
| 発症のピーク年齢 | 60~70代 | 50歳以降急増 |
| 男女比 | 男性1.4:女性1 | 男性がやや多い |
| ステージI期5年生存率 | 95%以上 | 早期発見の重要性 |
| ステージIV期5年生存率 | 約20% | 進行すると予後不良 |
食生活の欧米化・高齢化が主因と考えられています
1-3. 大腸がんの発生メカニズム
大腸がんの約90%は、良性のポリープ(腺腫)ががん化するというプロセスを経て発生します。これを「腺腫-がん連鎖(adenoma-carcinoma sequence)」と呼びます。
腺腫からがんへの進行プロセス
- 正常粘膜:健康な大腸粘膜
- 小さな腺腫(ポリープ):5mm以下、がん化リスク低い
- 大きな腺腫:10mm以上、がん化リスク上昇
- 早期がん:粘膜内~粘膜下層に限局
- 進行がん:筋層を超えて浸潤
- 転移:リンパ節や肝臓・肺などへ転移
🩺 専門医の視点腺腫から進行がんになるまで通常5~10年かかります。つまり、定期的に大腸内視鏡検査(大腸カメラ)を受けてポリープを切除すれば、大腸がんの発症を予防できるのです。これが大腸がん検診が極めて有効な理由です。
1-4. 大腸がんの分類
組織型による分類
- 腺がん:大腸がんの95%以上を占める
- 高分化腺がん:正常組織に近い構造、予後良好
- 中分化腺がん:最も多いタイプ
- 低分化腺がん:悪性度が高く、進行が速い
- その他:粘液がん、印環細胞がん、扁平上皮がんなど(まれ)
形態による分類
- 隆起型:腫瘍が腸管内腔に突出
- 陥凹型:腫瘍が粘膜表面より陥没
- 浸潤型:腸管壁を取り囲むように浸潤(予後不良)
2. 大腸がんの初期症状|早期発見の鍵となる警告サイン
⚠️ 重要な注意点早期の大腸がんはほとんど無症状です。症状が出た時点で既に進行している可能性があります。そのため、症状がなくても定期的な検診(便潜血検査や大腸内視鏡検査)が極めて重要です。
しかし、以下のような症状が現れた場合は、大腸がんの可能性を疑い、速やかに医療機関を受診してください。
2-1. 血便・下血(最も重要な初期症状)
血便は大腸がんの最も代表的な症状で、患者さんの約70~80%に見られます。しかし、痔(じ)や大腸憩室出血など良性疾患でも血便は起こるため、自己判断せず必ず検査を受けることが重要です。
血便の特徴と見分け方
| 特徴 | 大腸がんの血便 | 痔による血便 |
|---|---|---|
| 色 | 暗赤色~黒っぽい(がんの部位による) | 鮮やかな赤色 |
| 出血のタイミング | 便に混じる、便の表面に付着 | 排便後に滴る、紙に付く |
| 痛み | 通常痛みなし(初期) | 排便時の痛みが多い |
| 出血量 | 少量~中等量、持続的 | 少量~中等量、一時的 |
| その他の症状 | 便通異常、体重減少を伴うことがある | 肛門のかゆみ、腫れを伴う |
💡 がんの部位による血便の色の違い
- 直腸・S状結腸のがん:鮮紅色~暗赤色(肛門に近いため)
- 横行結腸・上行結腸のがん:黒色便(タール便)(消化された血液)
- 盲腸のがん:目に見える血便は少なく、貧血症状が先行することが多い
🩺 専門医の視点「痔だろう」と自己判断して放置した結果、進行した大腸がんが見つかるケースが非常に多いです。血便があったら、たとえ痔の既往があっても、必ず大腸内視鏡検査を受けてください。痔と大腸がんが併存していることもあります。
2-2. 便通異常(便秘・下痢・便の形状変化)
大腸がんによって腸管が狭くなると、便の通過障害が起こり、さまざまな便通異常が現れます。
具体的な症状
- 便秘と下痢を繰り返す
- がんによる腸管狭窄で便が通りにくくなり、その前後で便秘と下痢が交互に起こる
- 特に左側結腸(下行結腸・S状結腸)のがんで多い
- 便が細くなる(鉛筆状の便)
- がんによって腸管が狭められ、便が細くなる
- 直腸がん・S状結腸がんの特徴的症状
- 残便感(便が出切らない感じ)
- 直腸に腫瘍があると、常に便意を感じる
- トイレに行っても少量しか出ない
- 頻繁な便意
- 1日に何度もトイレに行きたくなる
- 直腸がんで特に多い症状
- 粘液便
- 透明~白濁した粘液が便に混じる
- がん組織から分泌される粘液が原因
⚠️ 緊急受診が必要な症状
- 突然の激しい腹痛と便秘(腸閉塞の可能性)
- 便が全く出なくなった
- 嘔吐を伴う腹痛
- 腹部が異常に膨れている
これらは腸閉塞(イレウス)の症状で、緊急手術が必要になることがあります。すぐに救急外来を受診してください。
2-3. 腹痛・腹部不快感
大腸がんによる腹痛は、鈍痛や不快感として現れることが多く、胃腸炎や便秘と区別しにくい場合があります。
腹痛の特徴
- がんの部位による痛みの場所
- 右側結腸がん:右下腹部の鈍痛
- 左側結腸がん:左下腹部の痛み
- 直腸がん:下腹部~肛門近くの痛み
- 間欠的な腹痛
- 腸の蠕動運動に伴って痛みが強くなったり弱くなったりする
- 食後に痛みが増すことがある
- 腹部膨満感
- お腹が張った感じ、ガスがたまった感じ
- がんによる腸管狭窄で腸内容物が滞留するため
- 腹部のしこり
- 進行すると腹部を触って腫瘤を感じることがある
- 特に右側結腸がん、やせ型の方で触知しやすい
2-4. 貧血症状(鉄欠乏性貧血)
特に右側結腸がん(上行結腸・盲腸)では、目に見える血便がなくても、慢性的な微量出血によって貧血が進行します。
貧血による症状
- 易疲労感:少し動いただけで疲れる
- 息切れ・動悸:階段を上ると息が切れる
- 顔色が悪い:蒼白、唇や爪の色が薄い
- めまい・立ちくらみ:立ち上がった時にふらつく
- 頭痛・集中力低下:慢性的な頭痛、ボーッとする
🩺 専門医の視点健康診断で「鉄欠乏性貧血」と指摘された場合、特に男性や閉経後の女性では、必ず大腸がん検査を受けるべきです。月経のない方の鉄欠乏性貧血は、消化管出血(大腸がんを含む)を疑う重要なサインです。
2-5. 体重減少
進行した大腸がんでは、意図しない体重減少が見られます。
体重減少の原因
- がんの代謝亢進:がん細胞が大量のエネルギーを消費
- 食欲不振:腹部不快感や腹痛で食欲が低下
- 消化吸収障害:がんによる腸管機能の低下
- サイトカイン放出:がんから出る物質が全身に影響
⚠️ 注意すべき体重減少
- 6ヶ月で5%以上の体重減少(例:60kg→57kg以下)
- 食事量は変わらないのに体重が減る
- 他の症状(血便、便通異常など)を伴う
これらに該当する場合は、速やかに医療機関を受診してください。
3. 進行した大腸がんの症状と併発症
大腸がんが進行すると、より重篤な症状や合併症が現れます。
3-1. 腸閉塞(イレウス)
腸閉塞は大腸がんの重大な合併症で、緊急手術が必要になることがあります。
腸閉塞の症状
- 激しい腹痛:持続的または間欠的な強い痛み
- 嘔吐:腸内容物が逆流し、吐き気・嘔吐
- 便やガスが出ない:完全閉塞では排便・排ガスなし
- 腹部膨満:腹部が異常に張る
- 腹鳴の変化:金属音のような異常な腸音
⚠️ 腸閉塞の緊急度腸閉塞は緊急事態です。放置すると腸管が壊死し、穿孔(腸に穴が開く)して腹膜炎を起こし、命に関わります。上記の症状が急激に出現した場合は、すぐに救急外来を受診してください。
3-2. 腸管穿孔(穿孔性腹膜炎)
がんによって腸管壁が破れ、腸内容物が腹腔内に漏れ出す状態です。
穿孔の症状
- 突然の激烈な腹痛:「刺されたような痛み」
- 腹膜刺激症状:腹部全体が板のように硬くなる
- 発熱・悪寒:敗血症の兆候
- ショック状態:血圧低下、意識障害
穿孔は生命に直結する救急疾患で、即座の手術が必要です。
3-3. 転移による症状
大腸がんが他の臓器に転移すると、転移先に応じた症状が現れます。
肝転移
- 右上腹部痛・重圧感
- 黄疸:皮膚や白目が黄色くなる
- 腹水:お腹に水が溜まる
- 肝機能障害:倦怠感、食欲不振
肺転移
- 咳:持続する乾いた咳
- 血痰:痰に血が混じる
- 呼吸困難:息苦しさ
- 胸痛:胸の痛み
腹膜播種(ふくまくはしゅ)
- 腹水貯留:腹部の膨満
- 腹痛:広範囲の腹痛
- 腸閉塞:播種による腸管の癒着
骨転移
- 持続的な骨の痛み:特に腰椎・骨盤
- 病的骨折:軽微な外力で骨折
- 脊髄圧迫症状:下肢麻痺、排尿障害
4. 大腸がんの原因とリスク因子
大腸がんの発症には、遺伝的要因と環境要因が複雑に関与しています。
4-1. 生活習慣関連リスク因子
食生活
- 赤肉・加工肉の過剰摂取
- 牛肉、豚肉、ハム、ソーセージなど
- 週500g以上の摂取でリスク増加
- ヘム鉄や発がん物質(N-ニトロソ化合物)が関与
- 食物繊維不足
- 便通を良くし、発がん物質の腸内滞留時間を短縮
- 1日25g以上の摂取が推奨
- 高脂肪・高カロリー食
- 胆汁酸の過剰分泌→腸粘膜への刺激
飲酒・喫煙
- 過度の飲酒
- 1日あたりエタノール換算で23g以上(日本酒1合以上)でリスク増加
- アルコール代謝産物(アセトアルデヒド)が発がんに関与
- 喫煙
- 非喫煙者と比べて1.3~1.5倍のリスク
- 特にポリープ(腺腫)の発生リスクが高まる
肥満・運動不足
- 肥満(BMI 25以上)
- 内臓脂肪によるインスリン抵抗性→がんリスク増加
- 特に男性で関連が強い
- 運動不足
- 週150分以上の中強度運動でリスク低下
- 腸の蠕動運動促進、免疫機能向上
💡 大腸がんリスクを下げる食事
- 食物繊維:野菜、果物、全粒穀物、海藻
- カルシウム:牛乳、ヨーグルト、小魚
- ビタミンD:魚、きのこ、日光浴
- 葉酸:緑黄色野菜、豆類
- 魚(EPA・DHA):サバ、イワシ、サンマ
4-2. 家族歴・遺伝的要因
家族性大腸がん
- 一親等(親・兄弟姉妹・子)に大腸がん患者がいる
- 2~3倍のリスク増加
- 特に50歳未満での発症例がいる場合はリスク高い
- 家族性大腸腺腫症(FAP)
- APC遺伝子変異による遺伝性疾患
- 数百~数千個のポリープが発生
- 治療しなければほぼ100%がん化
- リンチ症候群(HNPCC)
- DNAミスマッチ修復遺伝子の変異
- 若年発症(40~50代)が多い
- 大腸がん以外(子宮がん、胃がんなど)のリスクも高い
🩺 専門医の視点家族歴がある方は、一般的な検診開始年齢(50歳)より早く、40歳から、または家族の発症年齢より10歳若い年齢から大腸内視鏡検査を受けることが推奨されます。
4-3. 既往疾患
炎症性腸疾患(IBD)
- 潰瘍性大腸炎
- 罹病期間が長いほど大腸がんリスク増加
- 10年で約2%、20年で約8%、30年で約18%
- 全大腸炎型で特にリスク高い
- クローン病
- 大腸病変がある場合、大腸がんリスク増加
糖尿病
- 2型糖尿病患者は大腸がんリスクが1.3~1.5倍
- インスリン抵抗性、高インスリン血症が関与
大腸ポリープの既往
- 過去にポリープ(腺腫)を切除した人は再発リスクあり
- 定期的なサーベイランス内視鏡が必要
4-4. 年齢
- 50歳以降で急増:大腸がんの約90%は50歳以上で発症
- 高齢になるほどリスク増加:70代がピーク
- 近年、若年性大腸がん(50歳未満)も増加傾向
複数のリスク因子を持つと、リスクは相乗的に増加します
生活習慣の改善で予防可能ながんの代表例です
5. 大腸がんの検査方法と診断プロセス
大腸がんの診断には、便潜血検査から始まり、大腸内視鏡検査で確定診断を行います。
5-1. スクリーニング検査
便潜血検査(便ヘモグロビン検査)
- 方法:2日間連続で便を採取し、血液(ヘモグロビン)の有無を調べる
- 感度:進行がんの約80~90%、早期がんの約50%を検出
- メリット:簡便、非侵襲的、費用が安い
- デメリット:偽陰性(がんがあっても陰性)がある、ポリープは検出しにくい
⚠️ 便潜血陽性の場合便潜血検査で陽性となった場合、必ず大腸内視鏡検査を受けてください。「もう一度便潜血検査」は意味がありません。便潜血陽性者の約3~5%に大腸がんが見つかります。
5-2. 精密検査
大腸内視鏡検査(大腸カメラ)
大腸がん診断のゴールドスタンダードで、直接大腸内を観察し、必要に応じて組織を採取(生検)できます。
- 検査の流れ
- 前処置:前日から食事制限、当日朝に下剤で腸管洗浄
- 検査:肛門から内視鏡を挿入し、大腸全体を観察(約15~30分)
- 生検・ポリープ切除:異常があれば組織採取や切除
- 鎮静剤使用:希望に応じて眠った状態で検査可能
- メリット
- 診断と治療(ポリープ切除)が同時にできる
- 全大腸を直接観察できる
- 組織診断で確定診断が可能
- デメリット
- 前処置が必要(腸管洗浄)
- まれに合併症(穿孔、出血):約0.1%
- 検査に時間がかかる
🩺 専門医の視点大腸内視鏡検査は「痛い、つらい」というイメージがありますが、鎮静剤を使用すれば、ほとんどの方が眠っている間に終わります。当院では最新の細径スコープと鎮静法を用い、苦痛の少ない検査を心がけています。
CT コロノグラフィー(仮想大腸内視鏡)
- 方法:CTで大腸を撮影し、コンピューター処理で3D画像を作成
- メリット:内視鏡より苦痛が少ない、穿孔リスクがほぼない
- デメリット:小さなポリープは見つけにくい、生検・切除ができない、被曝
注腸造影検査(バリウム検査)
- 現在はほとんど行われていない(内視鏡の方が優れているため)
5-3. ステージング検査(病期診断)
大腸がんと診断された後、がんの進行度(ステージ)を正確に評価するために、以下の検査を行います。
CT検査(胸部・腹部・骨盤)
- 肝臓、肺、リンパ節への転移の有無を確認
- がんの周囲組織への浸潤の程度を評価
MRI検査(直腸がんの場合)
- 直腸がんの局所進展度を詳細に評価
- 手術方法の決定に重要
PET-CT検査
- がん細胞の代謝活性を画像化
- 遠隔転移の検出に有用
- 再発診断にも使用
腫瘍マーカー(血液検査)
- CEA(癌胎児性抗原):大腸がんで上昇
- CA19-9:進行がんで上昇することがある
- 診断より、治療効果判定や再発モニタリングに有用
6. 大腸がんのステージ分類と予後
大腸がんのステージ(病期)は、TNM分類に基づき、0期~IV期に分けられます。
6-1. TNM分類
- T(原発腫瘍の深達度):がんが腸壁のどこまで浸潤しているか
- N(リンパ節転移):リンパ節への転移の有無と個数
- M(遠隔転移):肝臓・肺などへの転移の有無
6-2. ステージ分類と5年生存率
| ステージ | 状態 | 5年生存率 | 治療方針 |
|---|---|---|---|
| 0期 | がんが粘膜内に限局 | 95%以上 | 内視鏡切除 |
| I期 | がんが粘膜下層~筋層まで | 95%以上 | 手術(リンパ節郭清) |
| II期 | がんが筋層を超えて浸潤 | 85~90% | 手術±術後化学療法 |
| III期 | リンパ節転移あり | 70~80% | 手術+術後化学療法 |
| IV期 | 遠隔転移あり | 15~20% | 化学療法±手術±分子標的薬 |
ステージ0~I期で発見されれば、ほぼ完治が期待できます
定期検診による早期発見が最も重要です
7. 大腸がんの治療法|最新の標準治療
7-1. 内視鏡治療
早期がん(0期~一部のI期)が対象です。
内視鏡的粘膜切除術(EMR)
- 2cm以下の平坦な病変
- 粘膜層に限局するがん
- 一括切除が可能
内視鏡的粘膜下層剥離術(ESD)
- 2cm以上の大きな病変
- 専用ナイフで粘膜下層を剥離
- より確実な一括切除が可能
💡 内視鏡治療のメリット
- 開腹手術不要(体への負担が少ない)
- 入院期間が短い(1~3日程度)
- 臓器機能を温存できる
- 早期復帰が可能
7-2. 外科手術
I期~III期の標準治療は手術です。
結腸がん手術
- 結腸部分切除術
- がんを含む腸管とリンパ節を切除
- 残った腸管をつなぎ合わせる(吻合)
- 人工肛門は通常不要
- 腹腔鏡手術
- 小さな傷で手術(低侵襲)
- 回復が早い、痛みが少ない
- 現在の標準的アプローチ
直腸がん手術
- 前方切除術
- 肛門から離れた直腸がん
- 肛門温存が可能
- 低位前方切除術
- 肛門に近い直腸がん
- 一時的人工肛門が必要なことがある
- 直腸切断術(マイルズ手術)
- 肛門に非常に近い直腸がん
- 永久的人工肛門(ストーマ)が必要
🩺 専門医の視点直腸がんでも、約70~80%の方は肛門を温存できます。術前化学放射線療法でがんを縮小させることで、さらに肛門温存率が向上しています。ストーマが必要になる場合でも、現在は管理が容易で、日常生活への支障は最小限です。
7-3. 化学療法(抗がん剤治療)
III期の術後補助化学療法、IV期の全身化学療法で使用します。
主な抗がん剤
- 5-FU/ロイコボリン:基本的な抗がん剤
- カペシタビン(ゼローダ):経口抗がん剤
- オキサリプラチン(エルプラット):プラチナ製剤
- イリノテカン(カンプト):トポイソメラーゼ阻害剤
代表的なレジメン(組み合わせ)
- FOLFOX:5-FU + オキサリプラチン
- FOLFIRI:5-FU + イリノテカン
- CAPOX(XELOX):カペシタビン + オキサリプラチン
7-4. 分子標的薬
IV期大腸がんで化学療法と併用します。
抗VEGF抗体
- ベバシズマブ(アバスチン)
- がんの血管新生を阻害
- 化学療法の効果を増強
抗EGFR抗体(RAS野生型のみ)
- セツキシマブ(アービタックス)
- パニツムマブ(ベクティビックス)
- がん細胞の増殖シグナルを阻害
- 遺伝子検査でRAS遺伝子に変異がない場合に有効
7-5. 放射線療法
主に直腸がんで使用します。
- 術前化学放射線療法
- 手術前にがんを縮小させる
- 肛門温存率の向上
- 局所再発率の低下
- 術後放射線療法
- 局所再発リスクが高い場合
- 緩和的放射線療法
- 骨転移の痛み軽減
- 出血のコントロール
7-6. 免疫療法
マイクロサテライト不安定性高度(MSI-High)の大腸がんに有効です。
- ペムブロリズマブ(キイトルーダ)
- ニボルマブ(オプジーボ)
- 免疫チェックポイント阻害剤
- 大腸がんの約5%がMSI-High
- 非常に高い効果を示すことがある
8. 大腸がんの予防と早期発見のための対策
8-1. 一次予防(生活習慣の改善)
食生活の改善
- 食物繊維を多く摂る:野菜、果物、全粒穀物、海藻(1日25g以上)
- 赤肉・加工肉を控える:週500g以下に
- 魚を積極的に摂る:週2回以上
- カルシウム・ビタミンDを摂る:乳製品、魚、日光浴
生活習慣の改善
- 適正体重の維持:BMI 18.5~25
- 定期的な運動:週150分以上の中強度運動(ウォーキング、ジョギングなど)
- 禁煙:喫煙は大腸がんリスクを1.3~1.5倍に
- 節酒:1日エタノール23g以下(日本酒1合、ビール500ml程度)
💡 大腸がん予防に効果的な食品
- 野菜(ブロッコリー、キャベツ、ほうれん草)
- 果物(りんご、バナナ、ベリー類)
- 全粒穀物(玄米、全粒粉パン、オートミール)
- 海藻(わかめ、昆布、ひじき)
- 発酵食品(ヨーグルト、納豆、キムチ)
- 魚(サバ、イワシ、サンマ)
8-2. 二次予防(早期発見・検診)
推奨される検診スケジュール
| 年齢・リスク | 推奨検診 | 頻度 |
|---|---|---|
| 40~49歳(一般リスク) | 便潜血検査 | 年1回 |
| 50歳以上(一般リスク) | 便潜血検査+大腸内視鏡 | 便潜血:年1回、内視鏡:3~5年ごと |
| 家族歴あり | 大腸内視鏡 | 40歳から開始、3~5年ごと |
| ポリープ切除後 | 大腸内視鏡 | 1~3年ごと(ポリープの状態による) |
| 炎症性腸疾患 | 大腸内視鏡 | 1~2年ごと(罹病期間による) |
🩺 専門医の視点大腸がんは予防できるがんです。定期的な大腸内視鏡検査でポリープを切除すれば、大腸がんの発症を約70~90%予防できます。「症状がないから大丈夫」ではなく、「症状がないうちに検査を受ける」ことが最も重要です。
8-3. 早期発見のためのセルフチェック
以下の症状がある場合は、すぐに医療機関を受診してください。
- 血便(鮮血、暗赤色、黒色便)
- 便通異常(便秘と下痢の繰り返し、便が細い)
- 残便感、頻繁な便意
- 原因不明の腹痛、腹部膨満感
- 意図しない体重減少
- 貧血(易疲労感、息切れ、顔色不良)
9. よくある質問(FAQ)
Q1. 便潜血検査が陰性なら、大腸がんはありませんか?
A. いいえ。便潜血検査が陰性でも、大腸がんがある可能性はあります(偽陰性)。特に早期がんやポリープは検出しにくいです。リスク因子がある方や症状がある方は、便潜血検査の結果に関わらず、大腸内視鏡検査を受けることをお勧めします。
Q2. 痔があるので、血便は痔のせいだと思いますが、検査は必要ですか?
A. 必要です。痔と大腸がんは併存することがあります。血便の原因を自己判断せず、必ず大腸内視鏡検査で確認してください。
Q3. 大腸内視鏡検査は痛いですか?
A. 鎮静剤を使用すれば、ほとんどの方が眠っている間に検査が終わり、痛みを感じません。当院では患者さんの苦痛を最小限にする工夫をしています。
Q4. 家族に大腸がんの人がいます。私も検査を受けるべきですか?
A. はい。一親等(親、兄弟姉妹、子)に大腸がん患者がいる場合、リスクは2~3倍です。40歳から、または家族の発症年齢より10歳若い年齢から大腸内視鏡検査を受けることが推奨されます。
Q5. ポリープを切除したら、もう大腸がんにはなりませんか?
A. いいえ。ポリープを切除しても、新たにポリープができる可能性があります。定期的なサーベイランス内視鏡(通常1~3年ごと)が必要です。
Q6. 大腸がんの手術で人工肛門になりますか?
A. 結腸がんでは人工肛門はほとんど不要です。直腸がんでも約70~80%は肛門温存が可能です。肛門に非常に近い直腸がんの場合のみ、永久的人工肛門が必要になることがあります。
Q7. 進行した大腸がん(ステージIV)は治らないのですか?
A. ステージIVでも、化学療法や分子標的薬、免疫療法の進歩により、長期生存できる方が増えています。肝転移や肺転移を切除できる場合、治癒も期待できます。決して諦めず、専門医と相談してください。
Q8. 大腸がん予防に効果的なサプリメントはありますか?
A. カルシウムやビタミンDのサプリメントは、一定の予防効果が報告されています。ただし、サプリメントよりも、バランスの取れた食事と定期的な検診が最も重要です。
10. まとめ|早期発見が命を救う
大腸がんは、日本人が最もかかりやすいがんですが、早期発見により治癒が十分に期待できる疾患です。本記事の要点をまとめます。
📌 大腸がん 10のポイント
- 罹患数第1位:年間約15万人が新たに診断される
- 早期発見で治癒:ステージ0~I期の5年生存率は95%以上
- 主な症状:血便、便通異常、腹痛、体重減少、貧血
- 早期は無症状:症状がなくても定期検診が重要
- リスク因子:赤肉・加工肉、肥満、運動不足、喫煙、飲酒、家族歴
- 便潜血陽性→必ず内視鏡:「もう一度便潜血検査」は意味なし
- 大腸内視鏡が最重要:診断と治療(ポリープ切除)が同時にできる
- ポリープ切除で予防:大腸がんの70~90%を予防可能
- 50歳から検診開始:家族歴がある場合は40歳から
- 生活習慣改善で予防:食物繊維、運動、節酒、禁煙
🩺 消化器外科専門医からのメッセージ30年以上の臨床経験の中で、私は数多くの大腸がん患者さんと向き合ってきました。早期発見できた方は、ほぼ全員が元気に日常生活に戻られます。しかし、進行してから見つかった方の中には、残念ながら命を救えなかったケースもあります。
「あの時、検査を受けていれば…」という後悔をする方を一人でも減らしたい。これが私の願いです。
大腸がんは、予防できるがん、早期発見で治るがんです。血便や便通異常などの症状がある方はもちろん、症状がなくても50歳を過ぎたら、ぜひ一度、大腸内視鏡検査を受けてください。あなたとあなたの大切な家族の健康を守るために、今日から行動を始めましょう。
関連記事
監修:佐藤靖郎(医療法人社団康悦会理事長・消化器外科専門医・医学博士)
更新日:2026年1月30日
医療機関:AIプラスクリニックたまプラーザ